Aller chercher le virus
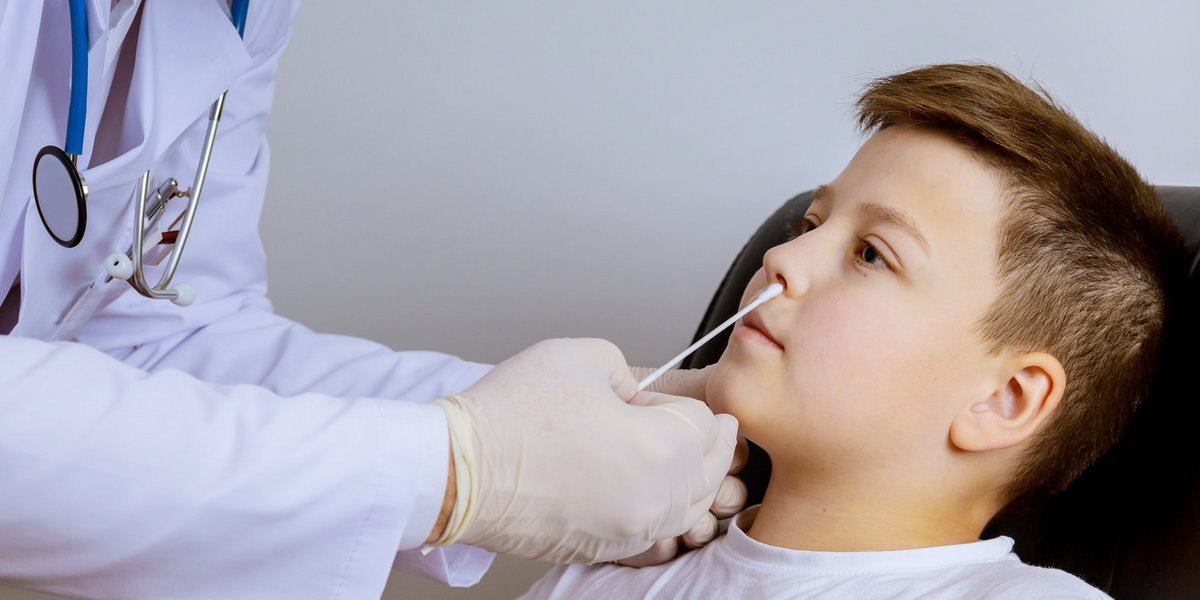
Pour chercher le virus, on prélève ce qu’on appelle les «sécrétions nasopharyngées», c’est-à-dire le liquide présent tout au fond du nez, au début du pharynx, qui est formé entre autres de mucus. On doit enfoncer le coton-tige très loin dans la narine pour récupérer ces sécrétions, et c’est pour cela que c’est plutôt désagréable et que l’on ressent un picotement. On fait le prélèvement à cet endroit parce que ce sont les voies respiratoires hautes et donc que les cellules qui tapissent cette région sont celles le virus infecte en premier. La charge virale (quantité de virus) dans le nasopharynx est élevée, en particulier au cours de la première semaine suivant l'infection, bien que la personne affectée puisse ne pas remarquer l'infection à ce moment-là. Plus tard, après l'apparition des symptômes, le virus migre souvent dans les voies respiratoires profondes, c'est-à-dire via la trachée vers les bronches.
Plutôt que d’enfoncer un coton-tige géant dans le nez, des tests utilisant la salive à la place des prélèvements nasopharyngés pour faire la RT-PCR ont été développé. Ils ont l’avantage d’être nettement moins désagréables! Par contre, ils seraient moins sensibles car il semblerait que la charge virale est plus diluée et reste présente moins longtemps dans la gorge qu'au fond du nez. Actuellement ces tests salivaires sont surtout utilisés pour tester la population à grande échelle! En effet, pas besoin de personnel soignant pour prélever de la salive: il suffit de “cracher” dans un tube… et on l’envoie directement au labo pour la PCR.
Le multiplier
On place l’écouvillon dans un petit tube. Les sécrétions prélevées vont être analysées pour extraire le matériel génétique du virus, s’il est présent. Malheureusement, s’il y a présence du virus dans ce petit tube, aucun moyen pour nous de le savoir… En effet, il serait présent en trop petite quantité pour que les machines utilisées aujourd’hui puissent le détecter ! C’est pour cela qu’on utilise la technique de PCR (plus d’informations dans cet article). Cette technique va permettre d’amplifier l’information génétique présente dans cet échantillon.
La technique de PCR va donc nous permettre de copier un grand nombre de bouts précis de ce matériel génétique pour pouvoir l’analyser plus facilement et reconnaître si, oui ou non, il appartient au coronavirus ! Cependant, le coronavirus n’a pas de l’ADN, mais de l’ARN comme matériel génétique. Avant de commencer, il faut donc transformer l’ARN du virus en ADN ! Pour cela, on utilise une protéine, la «reverse transcriptase» («rétrotranscriptase» en français), qui va changer l’ARN du virus en ADN. Le tout s’appelle donc «RT-PCR» pour Reverse Transcriptase Polymerase Chain Reaction !
Et le rendre visible
(Image : Canstockphoto / vkovalcik)
On utilise pour détecter le matériel génétique viral, des amorces. Ce sont de petites molécules d’ADN qui vont se lier à l’ADN (transformé) du coronavirus et fabriquer une copie grâce à l’ADN d’une enzyme, la polymérase. A la fin du premier cycle, on aura alors une copie de l’ADN du virus. Ce cycle va se produire et permettre de multiplier des millions de fois le matériel génétique présent au début en toute petite quantité dans le tube. Les copies sont «marquées» par molécules d’un colorant fluorescent se lient aux brins d’ADN pour donner un signal perceptible et ainsi permette le contrôle du processus!
Si le signal est suffisamment fort, c’est-à-dire que la réaction de PCR a eu lieu car il y avait le génome du virus dans l’échantillon, cela signifie qu’il y a présence de virus dans le nez du patient et qu’il est infecté ! Si le signal est faible voire nul, le test est négatif, il n’y avait pas d’ARN viral dans l’échantillon.
Détecter indirectement sa présence
Les «tests antigéniques»
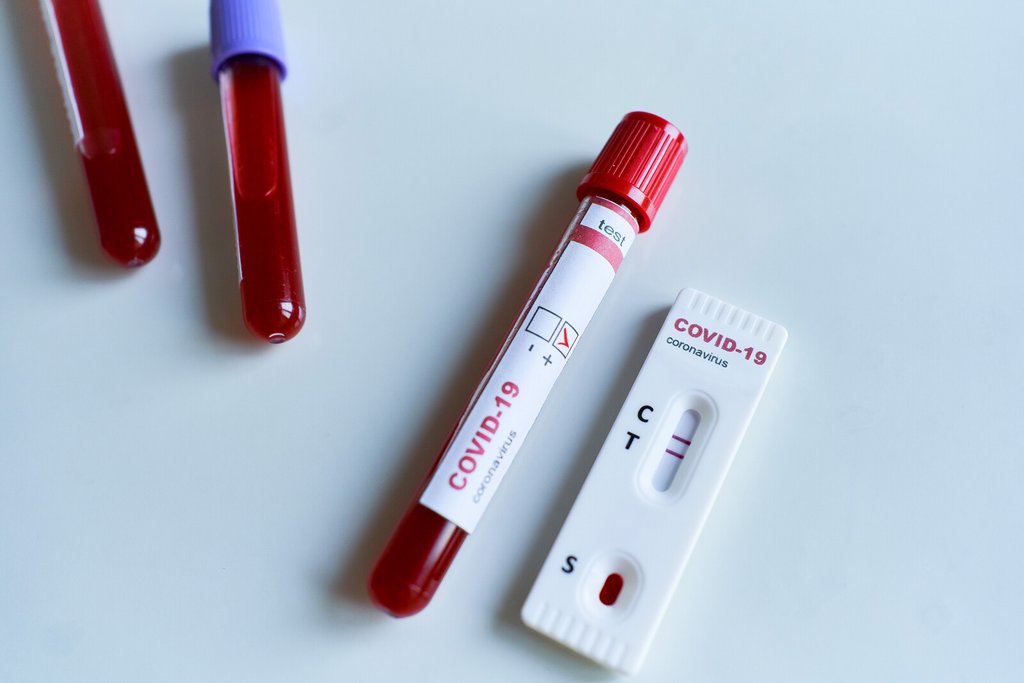
Dans ce cas-là, le test va chercher la présence d’antigènes, (de petites protéines produites par le virus, qui vont servir de marqueur). Le prélèvement réalisé est le même que pour le test PCR nasopharyngé. Ensuite on place l’échantillon prélevé dans une petite cassette ou trempe une bandelette de papier test. Le prélèvement va alors migrer sur la bandelette de papier, jusqu’à atteindre plusieurs lignes. Une première ligne contient des molécules qui vont reconnaître les antigènes du virus et provoquer en leur présence une réaction colorée sur le papier. Une seconde ligne de contrôle qui réagit si le prélèvement a atteint ce niveau, permet de valider le test. Si deux lignes colorées apparaissent, cela signifie que le patient est infecté par le SARS-CoV-2.
Ces test «antigéniques» donnent des résultats positifs fiables peu avant et juste après l'apparition des premiers symptômes au moment où la charge virale est la plus élevée . Mais ces tests rapides peuvent donner des résultats faussement négatifs lorsqu'il y a trop peu de matériel viral.
Chercher les anticorps du coronavirus dans le sang
Au lieu de chercher la présence de virus directement, on peut mesurer la réponse de notre organise au virus, en cherchant à détecter les anticorps. On procède à un test sérologique qui consiste à prélever et analyser le sang.
(Image: © Can Stock Photo / vitaliymateha)
Si des anticorps d’un virus sont présents dans le sang, c’est que le patient a développé une réaction immunitaire contre ce virus. Celui-ci l’a infecté quelques temps auparavant et le patient est maintenant immunisé, c’est-à-dire protégé de la maladie pendant quelques temps au moins.
Ce test se fait plus tard dans l’évolution de la maladie car il faut que le corps ait eu le temps de fabriquer ces anticorps. La technique d’analyse est la même que pour les tests antigénique. On place alors une goutte de sang dans la cassette, et la même réaction de migration va avoir lieu, sauf que le marqueur réagit aux anticorps contre le coronavirus et non pas aux antigènes, comme précédemment !
Le nombre d'anticorps qu'une personne produit et la durée de leur circulation dans le sang sont individuels, en fonction de la personne et de l'évolution de la maladie. Toutefois, il atteint son niveau le plus élevé une à deux semaines après l'apparition des premiers symptômes. À ce moment-là, la personne n'est plus aussi contagieuse, de sorte que les tests ne montrent qu'une vision rétrospective de l'épidémie et ne peuvent pas briser la chaîne d'infection.
Texte : Rédaction SimplyScience.ch
Cet article a été automatiquement importé de notre ancien site. Merci de nous signaler, à redaction(at)simplyscience.ch, toute erreur d'affichage.